Un patient de 33 ans, est adressé des urgences pour un purpura ecchymotique des membres inférieurs remontant jusqu’aux cuisses, s’aggravant à l’orthostatisme, évoluant depuis 10 jours environ. Depuis 48h, le patient décrit l’apparition d’un caractère bulleux et nécrotique des lésions cutanées. Il se plaint également d’arthralgies des chevilles. Il n’a pas de fièvre, de troubles de la conscience, ni d’autres douleurs, mais il a perdu 3kg en 10 jours. L’interrogatoire vous apprend également qu’il a pris de la roxithromycine 2 semaines auparavant pour une angine sans fièvre. Il n’a aucun antécédent médical ni chirurgical. Le patient est allergique à la pénicilline. Il travaille comme livreur de meubles, et n’a pas voyagé récemment. Il ne prend aucun médicament habituellement. La biologie révèle une hémoglobine à 14,8 g/dL, une hyperleucocytose à 11,97 G/L, des plaquettes à 433 G/L. Le bilan de coagulation est normal, de même que le ionogramme et la créatininémie. Il existe un syndrome inflammatoire biologique avec une CRP à 30 mg/L. Les prélèvements urinaires ne révèlent pas de protéinurie ni d’hématurie.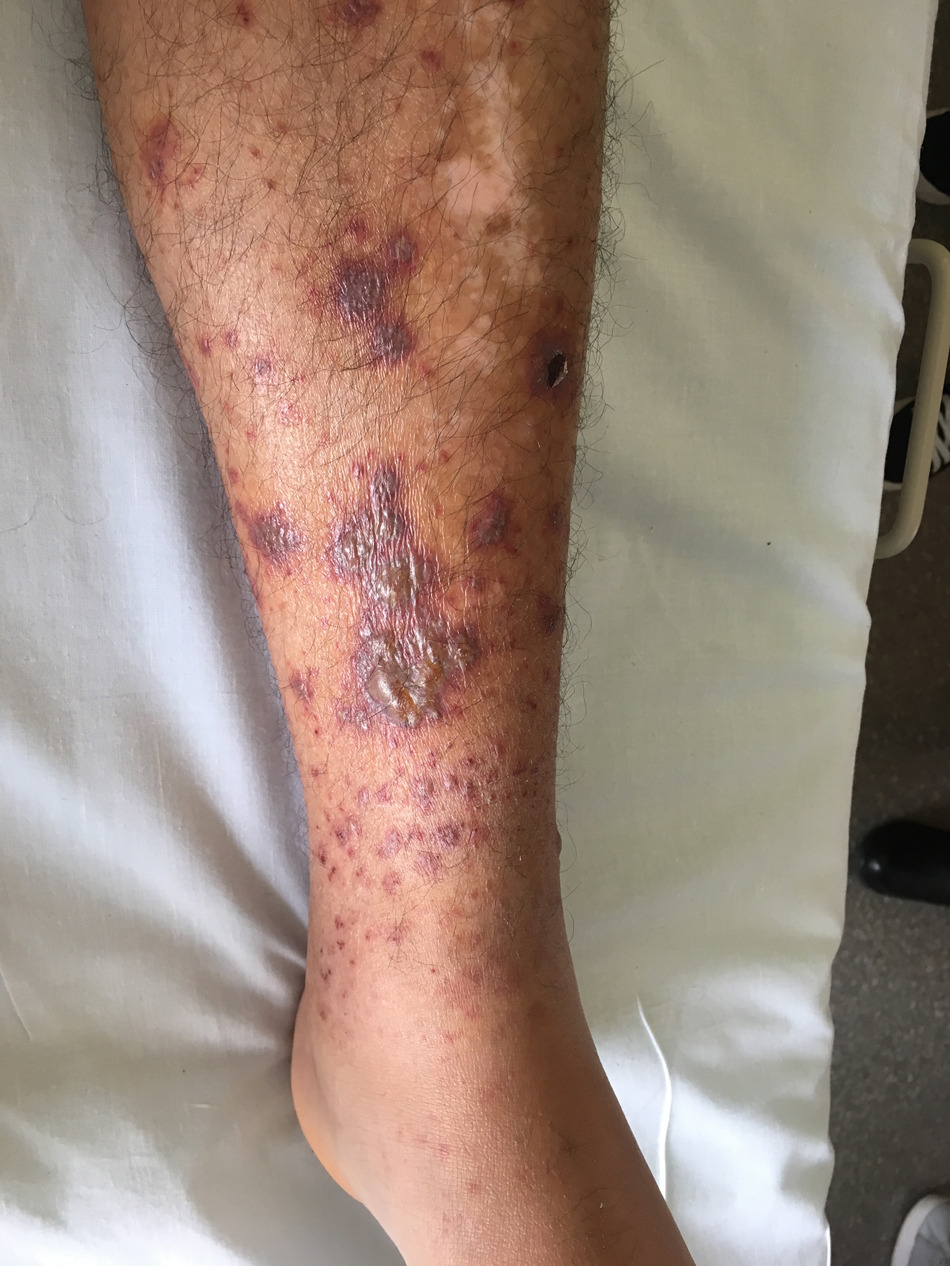
Sarcoïdose induite par un traitement inhibiteur de TNF:SITALPHA
Lettre d'information & Synopsis
Sarcoïdose induite par les anti-TNF
Formulaire de recueil des informations
Mis à jour le 19 mai 2022
Exacerbation aiguë de fibrose pulmonaire contemporaine à une infection à COVID-19 au cours de la Sclérodermie systémique (ScS) : Étude ScleroVID
Mis à jour le 19 mai 2022
O. Derain et N. Magy-Bertrand vous proposons donc un questionnaire pour recueillir les habitudes de supplémentation des médecins internistes. Celui-ci permettra peut-être de proposer une prise en charge en tenant compte du risque ostéoporotique chez ces patients.
Cliquez ici pour répondre au questionnaire
Une femme, âgée de 53 ans, était adressée en consultation par son ophtalmologue pour le bilan étiologique d’une neuropathie optique ischémique antérieure aiguë (NOIAA) non-artéritique bilatérale, survenue il y a quelques mois, à l’origine d’une baisse d’acuité visuelle persistante. Elle avait pour antécédent la pose d’un stent de l’artère iliaque gauche 2 ans plus tôt et un tabagisme actif à 30 paquets-années. La patiente n’avait pas d’autres facteurs de risque cardiovasculaires. La patiente était G3P2 avec un antécédent de fausse couche spontanée précoce. Elle prenait de l’aspirine à 75 mg/jour au long cours. Elle avait été traitée lors de sa baisse d’acuité visuelle par bolus de prednisolone pendant 3 jours sans efficacité sur son acuité visuelle. Les examens biologiques réalisés au moment de l’épisode visuel ne retrouvaient pas de syndrome inflammatoire biologique. Un angio-scanner cérébral était normal de même que l’échographie-Doppler des troncs supra aortiques et l’échographie cardiaque. L’imagerie par résonance magnétique cérébrale retrouvait des petits hypersignaux de la substance blanche sous corticale. La biopsie de l’artère temporale était normale. Un diagnostic de neuropathie optique œdémateuse bilatérale avec atrophie du nerf optique avait alors été posé.
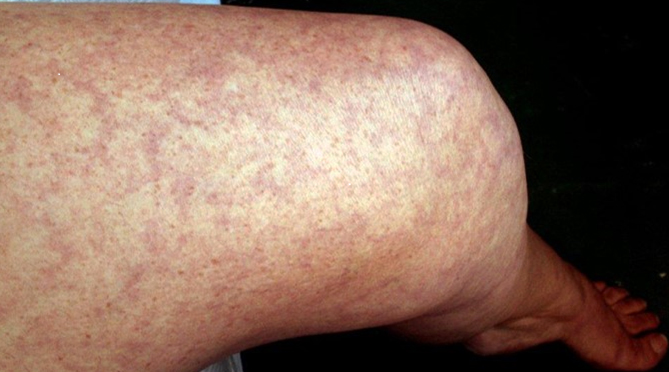
A l’examen, vous notiez un érythème permanent des cuisses que la patiente avait elle-même observé depuis plusieurs mois (Fig.1). Le reste de l’examen clinique était normal.
Le bilan biologique montrait un hémogramme normal, une protéine C réactive inférieure à 1 mg/l, un fibrinogène à 3,57 g/l et une fonction rénale normale. Les anticorps antinucléaires étaient positifs à 1/400, de fluorescence mouchetée, sans anti-ADN natifs et sans anti-antigènes nucléaires solubles. Le complément était normal de même que l’analyse du sédiment urinaire. Il n’y avait pas de mutation du gène du facteur II ni de facteur V Leiden et les taux des protéines C, S et d’antithrombine étaient normaux. La recherche d’anticorps anti-phospholipides montrait une triple positivité avec des anticorps anti-cardiolipine (IgG), anti-bêta2GP1 (IgG) et présence d’un anticoagulant circulant lupique.
Mis à jour le 10 mars 2022
Etude SCLEROJAKI: évaluation des inhibiteurs de JAK au cours des pneumopathies interstitielles diffuses associées à la sclérodermie systémique
Contact : Paul DECKER, courriel : P.DECKER@chru-nancy.fr
Mis à jour le 22 janvier 2022
Nous souhaiterions, dans le cadre d’une étude observationnelle, recenser tous patients pour lesquels a été diagnostiqué un premier épisode ou une récidive de vascularite à IgA de l’adulte (Purpura Rhumatoïde) dans les suites d’une infection à la COVID-19 ou d’une vaccination contre la COVID-19.
Synopsis
Mis à jour le 11 janvier 2022
Vous recevez une jeune femme de 30 ans, qui se plaint depuis quelques mois d’asthénie, de fièvre, accompagnée d’une dyspnée d’effort et de douleurs musculaires diffuses. Elle n’a pas d’antécédents médicaux ou chirurgicaux, et ne prend aucun traitement. Elle travaille comme hôtesse de l’air. Elle n’a pas d’enfants.Votre examen clinique met en évidence une fièvre à 38,3°C, une polyarthralgie associée à des myalgies et des lésions des mains. Les résultats du bilan biologique montrent un syndrome inflammatoire avec protéine C réactive (CRP) à 110 mg/L, un taux de créatine phosphokinase (CPK) élevé à 2 fois la normale, une numération formule sanguine, fonction rénale et bilan hépatique sans grande particularité. La patiente vous apporte le scanner thoracique qu’elle vient de réaliser.
.

Synopsis
Mis à jour le 22 juin 2022





